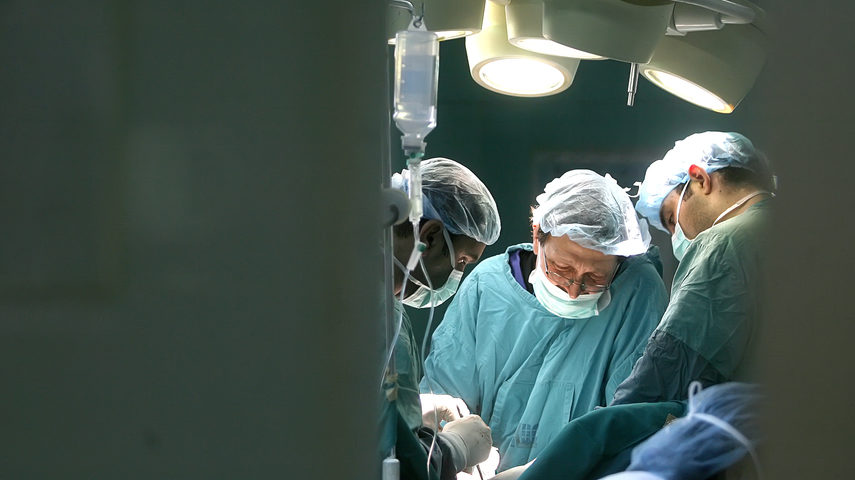
El trasplante de tejidos u órganos es un procedimiento ya habitual en nuestra sociedad, especialmente en España que es pionera y figura a la vanguardia y a la cabeza de esta técnica, de esta cultura y de este fenómeno que salva tantas vidas cada año.
Tipos de transplante de órganos
Hay diversas formas de trasplante, el autotrasplante, autoinjerto o trasplante autólogo que es aquel en el que el donante y el receptor son el mismo individuo, en este caso no hay ningún problema de incompatibilidad ya que tanto el donante como el receptor coinciden y por lo tanto no hay problemas de reconocimiento genético y por consiguiente de rechazo o incompatibilidad. En este sentido, son característicos los trasplantes de piel (de un lugar corporal a otro) y trasplantes de médula ósea autólogos.
Isotrasplante o trasplante singénico son aquellos en que el donante y el receptor son individuos diferentes pero genéticamente iguales (caso de los gemelos univitelinos), por lo que al igual que en el caso anterior no existen problemas de identificación genética y por lo tanto hay ausencia de rechazo o incompatibilidad.
El alotrasplante u homotrasplante en el que el donante y receptor son de la misma especie pero genéticamente distintos, es el caso más frecuente y ante esta situación hay que tratar de buscar “parecidos genéticos” de tal forma que traten de tener rasgos genéticos de histocompatibilidad lo más parecidos posibles para paliar al máximo el fenómeno del rechazo; es en estos casos donde se hace necesaria la terapia con inmunosupresores de por vida, que son los medicamentos que han permitido que esta técnica de trasplante sea posible.
Por último está el xenotrasplante, heterotrasplante, o trasplante xenogénico, que es aquel en el que el donante y receptor pertenecen a distintas especies, es característico de esta forma de trasplante el caso de los recambios valvulares biológicos en los que se utilizan válvulas cardiacas bovinas o porcinas.
Según la Ley de trasplantes, en España todos somos considerados donantes si en vida no hemos expresado lo contrario
Los trasplantes pueden provenir de donante vivo, este es el caso de trasplantes de riñón, lóbulos del hígado, piel, sangre, médula ósea que un individuo dona a otro en plenas facultades físicas y de cadáver en el que con consentimiento previo del individuo que ha fallecido o de su familia, cede alguno de sus órganos a otro receptor que lo precisa.
Para que esto sea posible debe haber una muerte encefálica del donante que es el cese irreversible de las funciones cerebrales, aspecto que se certifica cuando ocurren las siguientes circunstancias: Para que un paciente se considere en muerte cerebral o encefálica debe ser confirmado por tres médicos no relacionados con el trasplante que se va a llevar a cabo posteriormente. El individuo con la supuesta muerte cerebral debe presentar diversos signos entre la media hora y las seis horas siguientes: Ausencia de respuesta cerebral y pérdida absoluta de conciencia, ausencia de respiración espontánea, por lo que el paciente necesita de un respirador, ausencia de reflejos cefálicos, no se dilata la pupila del ojo, tono muscular inferior al normal (hipotonía) y electroencefalograma plano.
Transplante de órganos en España: datos y gráficos
Como podemos observar el número de donantes de órganos en España ha crecido en el último año llegando a los 1.905 donantes en 2021.
Por comunidades autónomas lidera en número de donantes por millón de habitantes lideran la clasificación Cantabria y Navarra, con más de 60 donantes por cada millón de habitantes.
Por otro lado, este gráfico representa el número de trasplantes realizados, que ascendió a 4.781 en 2021, un 8,05% con respecto al año anterior.
España líder en Europa de donantes de órganos por millón de habitantes
El número de donantes por millón de habitantes en España lidera con mucha diferencia sobre el segundo país Croacia.
El rechazo en el transplante de órganos
Uno de los principales problemas del trasplante de órganos es el fenómeno del rechazo, que puede ser hiperagudo a las 48 horas del trasplante y que finaliza con un proceso denominado injerto contra huésped mediado por anticuerpos y que concluye con el fracaso del órgano trasplantado. Acelerado que ocurre a los pocos días del trasplante, Agudo que sucede a los meses y crónico, es decir a lo largo de la vida y que puede terminar como en el resto de los casos con el fracaso del órgano trasplantado. Para evitar su aparición están los fármacos inmunosupresores que modulan la respuesta inmunolóogica y que el paciente trasplantado deberá tomar de por vida.
Sobre el hecho de la donación, es conveniente saber que la donación es un gesto altruista, considerado como “el mayor acto de bondad entre los seres humanos”. Puede ser donante de órganos toda persona que en vida decida que, a su muerte, sus órganos sirvan para salvar o mejorar la vida de otros (para que esto sea factible, el fallecimiento debe ocurrir bajo unas condiciones muy particulares que permitan la correcta extracción y conservación del órgano). Los órganos que se pueden donar son riñones, hígado, corazón, páncreas y pulmones. Además, de una donación también se pueden obtener tejidos como hueso, córneas y válvulas cardíacas.
Según la Ley de trasplantes, en España todos somos considerados donantes si en vida no hemos expresado lo contrario. Sin embargo, esa voluntad puede haber sido expresada de diferentes modos, lo que obliga a que se pregunte a familiares o allegados sobre la voluntad del fallecido respecto a la donación. En la práctica siempre se respeta la decisión de la familia, ya que se asume que estos no contradirían los deseos de su ser querido. La firma de la familia para proceder a la donación, es lo que denominamos consentimiento familiar.
La donación de vivo es posible si se cumplen las condiciones y requisitos establecidos por la Ley. El donante ha de ser mayor de edad y gozar de buena salud física y mental. La Ley incluye los pasos a seguir por todos los implicados: profesionales médicos y personal judicial y donante y receptor; para garantizar los derechos de ambas partes, la libertad en las decisiones, voluntariedad, gratuidad y altruismo. Dado que cada caso tiene sus propias particularidades, las recomendaciones son consultar todas las dudas al equipo médico responsable del enfermo.
Más información: http://www.ont.es/Paginas/Home.aspx